Περίληψη
Ο Διαβήτης της κύησης είναι μια συχνή επιπλοκή της κύησης. Σύμφωνα με τις περισσότερες μελέτες αφορά το 3% με 6% της εγκυμοσύνης συνολικά. Η εντατική θεραπεία της μητέρας με διαιτητική αγωγή, προσθήκη ινσουλίνης εάν κριθεί αναγκαίο και αυστηρή Γυναικολογική παρακολούθηση μειώνει σημαντικά τις νεογνικές επιπλοκές, καθώς και τις διαβητικές επιπλοκές που αφορούν την μητέρα.
Gestational Diabetes
Zoi Alexiou
Second Department of Medicine, General Hospital of Elefsina “Thriassio”, Athens
Abstract
Gestational Diabetes is one of the most common complications of pregnancy. GDM affects 3% to 6% of all pregnancies. Women are often intensively managed with increased obstetric monitoring dietary regulation and insulin. However there has been evidence base to support intensive treatment. The key issue for clinician and consumers is whether treatment of GDM improve perinatal outcome.
Εισαγωγή
Ο Σακχαρώδης Διαβήτης κατά την κύηση αποτελεί την πιο συχνή επιπλοκή αυτής. Η διάγνωση και η θεραπεία του ΣΔΚ αποτελούν αντικείμενο συχνών μελετών τα τελευταία χρόνια. Η συχνότητα του ΣΔΚ ποικίλει διεθνώς και εξαρτάται από τον μελετηθέντα πληθυσμό αλλά και από τα διαγνωστικά κριτήρια που χρησιμοποιούνται. Είναι γνωστό ότι η συχνότητα εμφάνισης του ΣΔΚ, παρουσιάζει γεωγραφικές, εθνικές και φυλετικές διαφορές. Επίσης, σε διάφορες μελέτες εμφανίζουν διαφορές και μεταξύ εθνικών ομάδων στην ίδια πόλη. Η επίπτωση του ΣΔΚ είναι ανάλογη με την επίπτωση του ΣΔ Τύπου 2 στον πληθυσμό που μελετάται και έτσι παρατηρείται συνεχής αύξηση τις τελευταίες δεκαετίες κυρίως λόγω αύξησης της παχυσαρκίας και της καθιστικής ζωής. Με βάση τα νέα κριτήρια (μελέτη Hapo)1 η παραχωρηθείσα συχνότητα ήταν περίπου 18%.
Ορισμός – Συχνότητα
Ως ΣΔΚ ορίζεται η διαταραχή του μεταβολισμού των υδατανθράκων που διαγιγνώσκεται κατά την έναρξη ή κατά τη διάρκεια της κύησης, η οποία όμως δεν πληροί τα κριτήρια διάγνωσης του σακχαρώδους διαβήτη τύπου 2. Η αλλαγή αυτή του ορισμού προτάθηκε από τη διεθνή ένωση μελέτης του ΣΔΚ (LADPSG)2 και στη συνέχεια υιοθετήθηκε μεταξύ άλλων από την Αμερικάνικη Διαβητολογική Εταιρεία και την Ελληνική Διαβητολογική Εταιρεία. Ο νέος ορισμός στοχεύει στην αναζήτηση αδιάγνωστου ΣΔτ2 στην αρχή της κύησης χρησιμοποιώντας τα ίδια κριτήρια με αυτά που έχουν υιοθετηθεί και εκτός κύησης και στον διαχωρισμό του από ΣΔΚ και αυτό γιατί η παρουσία έκδηλου ΣΔ είναι μεγίστης σημασίας ώστε να προληφθούν οι επιπλοκές που αφορούν το νεογνό καθώς και οι διαβητικές επιπλοκές που αφορούν τη μητέρα. Ως εκ τούτου, απαιτείται η άμεση θεραπευτική αντιμετώπιση όπως στον προϋπάρχοντα ΣΔ.
Επιπτώσεις του ΣΔΚ στο Έμβρυο και στη Μητέρα
Οι έγκυες γυναίκες με ΣΔΚ εμφανίζουν συχνότερα κατά τη διάρκεια της κύησης αρτηριακή υπέρταση, προεκλαμψία και αύξηση των ποσοστών καισαρικής τομής3. Επίσης, οι γυναίκες αυτές παρουσιάζουν αυξημένο κίνδυνο εμφάνισης ΣΔτ2 στη μετέπειτα ζωή τους4. Οι κύριες επιπτώσεις του ΣΔΚ αφορούν το έμβρυο. Η κύρια επιπλοκή του νεογνού είναι η μακροσωμία (ΒΣ>90η εκατοστιαία θέση ή ΒΣ >4 Kg) Το μακροσωμικό νεογνό παρουσιάζει αυξημένη εναπόθεση λίπους στον κορμό, αυξημένη σκελετική ωρίμανση, καθώς και οργανομεγαλία (ήπατος, σπληνός, καρδίας, παγκρεατικών νησιδίων, επινεφριδιών). Ως επακόλουθο των ανωτέρω η μακροσωμία του νεογνού διαβητικής μητέρας είναι ασύμμετρη, δηλαδή χαρακτηρίζεται από δυσανάλογη αύξηση της περιμέτρου κοιλίας του νεογνού συγκρινόμενη με την περίμετρο κεφαλής. Αξίζει να σημειωθεί ότι η υπεργλυκαιμία δεν αποτελεί το μοναδικό αίτιο μακροσωμίας αλλά επιδρούν και άλλοι παράγοντες όπως η παχυσαρκία της μητέρας, η μεγάλη αύξηση του ΣΒ κατά την κύηση καθώς και η ηλικία κύησης. Στην μελέτη Hapo1 διαπιστώθηκε ότι ο σχετικός κίνδυνος μακροσωμίας του νεογνού είναι 2,07 όταν η μητέρα είναι παχύσαρκη αλλά ευγλυκαιμική, ενώ ο αντίστοιχος κίνδυνος είναι 2,58 όταν η μητέρα παρουσιάζει ΣΔΚ αλλά είναι φυσιολογικού ΣΒ. Τέλος, ο σχετικός κίνδυνος υπερπενταπλασιάζεται όταν συνυπάρχει παχυσαρκία και ΣΔΚ. Η μακροσωμία μπορεί να οδηγήσει σε τραύμα κατά τον τοκετό, όπως κατάγματα στην κλείδα, παράλυση του βραχιόνιου πλέγματος απότοκη της δυστοκίας των ώμων, ακόμη και ενδοκρανιακή αιμορραγία. Άλλες επιπλοκές είναι η πολυερυθροκυτταραιμία, ο ίκτερος και η υπασβεστιαιμία. Πρέπει να τονισθεί ότι η εντατική θεραπεία της μητέρας με ΣΔΚ μειώνει σημαντικά τις προαναφερθείσες επιπλοκές και πρακτικά εξαλείφει τον κίνδυνο αιφνιδίου ενδομήτριου θανάτου όπως συνέβαινε παλαιότερα. Επίσης σπανιότατη είναι η εμφάνιση συγγενών ανωμαλιών σε νεογνά γυναικών με ΣΔΚ, επειδή η υπεργλυκαιμία παρουσιάζεται στο δεύτερο ήμισυ της κύησης όταν η οργανογένεση του εμβρύου έχει ήδη ολοκληρωθεί. Οι αναφερθείσες περιπτώσεις νεογνών με συγγενείς ανωμαλίες μητέρων με ΣΔΚ αφορούν περιπτώσεις γυναικών με προϋπάρχοντα αδιάγνωστο ΣΔτ2 ή μπορεί να σχετίζονται με την συνυπάρχουσα παχυσαρκία5.
Κριτήρια Διάγνωσης ΣΔΚ
Όλες οι έγκυες γυναίκες, ανεξάρτητα από το ατομικό αναμνηστικό και τους παράγοντες κινδύνου που σχετίζονται με αυξημένο κίνδυνο εμφάνισης ΣΔΚ πρέπει να ελέγχονται κατά την 24η – 28η εβδομάδα της κύησης. Υπάρχει ένα ποσοστό γυναικών με αυξημένο κίνδυνο εμφάνισης π.χ. προηγούμενο ιστορικό ΣΔΚ καθώς και ύπαρξης ΣΔτ2 που δεν έχει διαγνωσθεί (βλέπε πίνακα 1) και που πρέπει να υποβάλλεται σε έλεγχο κατά την έναρξη της κύησης. Αν ο έλεγχος για αυτές τις γυναίκες αποβεί αρνητικός επαναλαμβάνεται στο τρίτο τρίμηνο της κύησης.
Έχουν προταθεί διάφορα κριτήρια διάγνωσης του ΣΔΚ. Τα κριτήρια που έχουν προταθεί από τον Παγκόσμιο Οργανισμό Υγείας (WHO), από την ΕΔΕ και εν μέρει από την Αμερικάνικη Διαβητολογική Εταιρεία (ADA) είναι τα μόνα που στηρίζονται στο περιγεννητικό αποτέλεσμα. Προέρχονται από την μελέτη παρατήρησης HAPO1 στην οποία συμμετείχαν 505 έγκυες γυναίκες, μεταξύ 24-28 εβδομάδων, οι οποίες υποβλήθηκαν σε OGTT-75γρ. Συμπεριλήφθησαν όσες γυναίκες παρουσίαζαν γλυκόζη νηστείας <105mg/dl και γλυκόζη 2ώρου <200mg/dl. Η μελέτη έδειξε ότι υπάρχει μια γραμμική συσχέτιση μεταξύ της μητρικής γλυκόζης κάτω από τα διαγνωστικά όρια διάγνωσης του ΣΔΚ και του δυσμενούς περιγεννητικού αποτελέσματος τόσο για το έμβρυο όσο και για την μητέρα. Τα νέα κριτήρια φαίνονται στον Πίνακα 2.


Χρειάζεται να τονισθεί ότι η ADA στις συστάσεις του 2010 αποδέχεται εκτός από τα LADPSG κριτήρια, που χαρακτηρίζονται ως στρατηγική ενός βήματος (one-step strategy) και τα παλαιότερα εφαρμοζόμενα κριτήρια6 ως στρατηγική δύο βημάτων (two-step strategy), που συνεχίζουν να προτείνονται από την Αμερικάνική Μαιευτική Εταιρεία (ACOG)12 και από την NIH. Παρόλα αυτά, η ADA επισημαίνει ότι όπως έδειξαν πρόσφατες μελέτες, η διεθνής υιοθέτηση των νέων LADPSG κριτηρίων συσχετίσθηκαν με καλύτερο περιγεννητικό αποτέλεσμα, που με τη σειρά του οδήγησε σε μείωση του οικονομικού κόστους, παρά την υπερτριπλάσια αύξηση της επίπτωσης του ΣΔΚ2.
Ποιό είναι το Κλινικό Όφελος από την Θεραπευτική Αντιμετώπιση του ΣΔΚ;
Το 2005 (The Australian Carbohydrate Intolerance Study) σε μια τυχαιοποιημένη κλινική μελέτη7 η οποία έγινε στην Αυστραλία (μελετήθηκαν 1000 έγκυες γυναίκες με ΣΔΚ με θεραπευτικό στόχο την ευγλυκαιμία σε όλη την διάρκεια της κύησης και του τοκετού) απέδειξε ότι η σωστή θεραπευτική αντιμετώπιση συνοδεύεται με μείωση των περιγεννητικών επιπλοκών που αφορούν την περιγεννητική θνησιμότητα, τον τραυματισμό κατά τον τοκετό και την δυστοκία ώμου). Συγκεκριμένα διαπιστώθηκε μείωση της μακροσωμίας του νεογνού από 22% σε 13% και μείωση του βάρους του νεογνού κατά 12%. Ακολούθησε άλλη μελέτη το 2009 of the Eunice Kennedy Shriver National Institute of Child Health and Human Development Maternal–Fetal Medicine Network randomized, multicenter treatment trial που αφορούσε σε 958 έγκυες με ΣΔΚ8. Η μελέτη έδειξε ομοίως σημαντική μείωση των περιγεννητικών επιπλοκών. Σύμφωνα με τις παραπάνω μελέτες, οι γυναίκες με ΣΔΚ χρειάζονται αυστηρή θεραπευτική προσέγγιση για να προληφθούν οι δυσμενείς επιπτώσεις που αφορούν το έμβρυο και την μητέρα.
Πως πρέπει να γίνεται ο αυτοέλεγχος του σακχάρου του αίματος στο ΣΔΚ;
Στην επιτυχία της ορθής αντιμετώπισης του ΣΔΚ ,σημαντικότατο ρόλο παίζει η εκπαίδευση της διαβητικής εγκύου. Ο αυτοέλεγχος του σακχάρου είναι ο σημαντικότερος παράγων για την επίτευξη και διατήρηση του θεραπευτικού στόχου. Δεν υπάρχουν ασφαλή δεδομένα για τον αριθμό των μετρήσεων ημερησίως. Συστήνεται να γίνονται μετρήσεις 4 φορές την ημέρα που περιλαμβάνουν το σάκχαρο νηστείας κάθε 1 ώρα ή 2 ώρες μετά τα κύρια γεύματα (πρωινό μεσημεριανό, βραδινό). Η ρύθμιση του σακχάρου στον ΣΔΚ βασίζεται στα μεταγευματικό κυρίως σάκχαρο, αφού η ρύθμιση μόνο του πρωινού δεν κατέστη δυνατόν να μειώσει δυσμενή περιγεννητικά φαινόμενα. Σε τυχαιοποιημένη κλινική μελέτη RCT η μεταγευματική τιμή γλυκόζης πλάσματος 1 ώρας συγκρινόμενη με αυτή των 2 ωρών συνοδεύτηκε με καλύτερη γλυκαιμική ρύθμιση και μείωση της μακροσωμίας του εμβρύου και μικρότερο ποσοστό τοκετών με καισαρική τομή9,10.
Οι προτεινόμενοι θεραπευτικοί στόχοι από την ADA και την ACOG αναγράφονται στον Πίνακα 3.
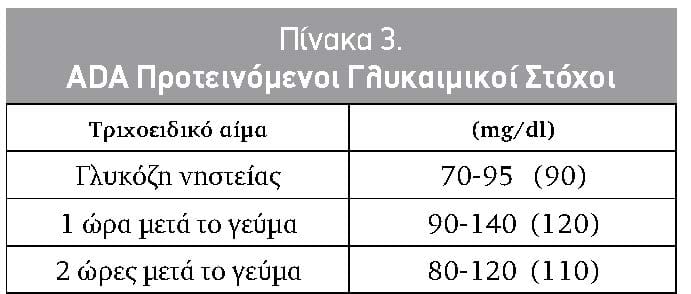
Θα πρέπει επίσης να τονισθεί ότι όπως η κύηση της γυναίκας με σακχαρώδη διαβήτη τύπου 1 έτσι και ο σακχαρώδης διαβήτης της κύησης θεωρούνται κυήσεις υψηλού κινδύνου και πρέπει να αντιμετωπίζονται με ιδιαίτερη προσοχή. Απαιτείται συχνή ανά εβδομάδα παρακολούθηση.
Θεραπευτική Αντιμετώπιση του Σακχαρώδους Διαβήτη της Κύησης
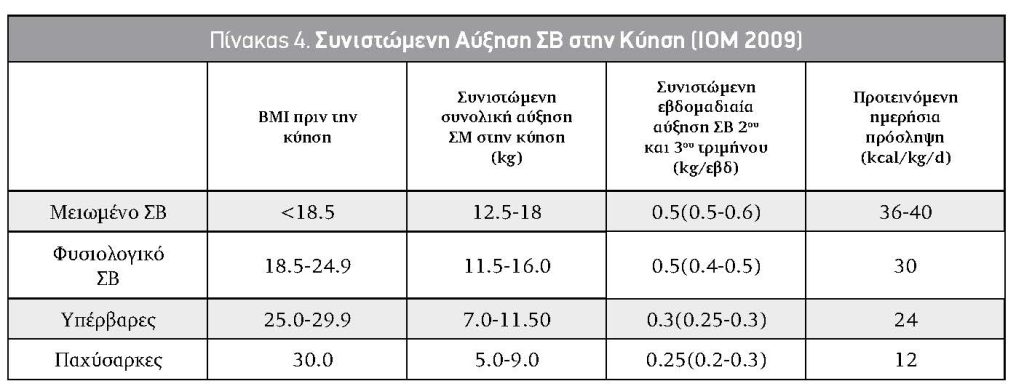
Ο ακρογωνιαίος λίθος για την επίτευξη της ευγλυκαιμίας στον ΣΔΚ παραμένει η δίαιτα η οποία πρέπει να στοχεύει στην αποφυγή της κέτωσης, στην κατάλληλη για την κύηση αύξηση του ΣΒ της εγκύου (συστάσεις του ινστιτούτου της ιατρικής) και την σωστή ανάπτυξη του εμβρύου. Σύμφωνα με τις συστάσεις της ADA6 για όλες τις έγκυες γυναίκες το διαιτολόγιο καθορίζεται βάσει του ΔΜΣ (Δείκτη Μάζας Σώματος) πριν την κύηση και τις προσωπικές διαιτητικές προτιμήσεις της εγκύου. Το διαιτολόγιο κατανέμεται σε 3 γεύματα και 3 γευματίδια, το ποσοστό των υδατανθράκων ορίζεται σε 33-40%, διότι το ποσοστό 50-60% οδηγεί σε αύξηση του ΣΒ και αυξημένη μεταγευματική τιμή γλυκόζης αίματος. Συστήνεται βάσει των μελετών να προτιμώνται σύμπλοκοι υδατάνθρακες έναντι των απλών υδατανθράκων, ενώ το υπόλοιπο των θερμίδων κατανέμεται σε 20% για τις πρωτεΐνες και 40% για το λίπος11,16. Αντιθέτως, δεν υπάρχουν μελέτες που να αποδεικνύουν το ευεργετικό αποτέλεσμα της άσκησης σε γυναίκες με ΣΔΚ. Πάρα ταύτα, ήπιο πρόγραμμα άσκησης, εφόσον δεν υπάρχει μαιευτική αντένδειξη (π.χ. βάδισμα για 10΄μετά τα τρία κύρια γεύματα) συστήνεται ως μέρος της θεραπευτικής προσέγγισης (Πίνακας4).
Ποιά είναι η Κατάλληλη Φαρμακευτική Προσέγγιση στον Σακχαρώδη Διαβήτη της Κύησης;
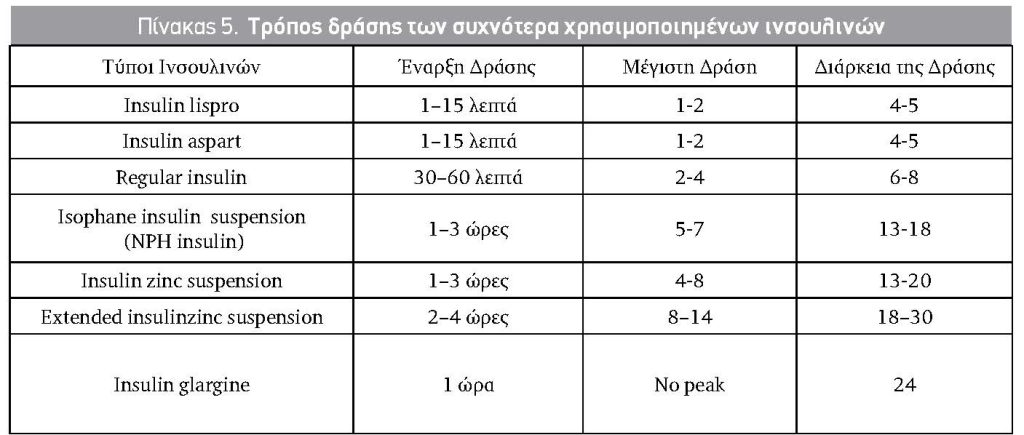
Για την επίτευξη του θεραπευτικού στόχου και εφόσον η δίαιτα και η άσκηση δεν αρκούν, συστήνεται φαρμακευτική αγωγή με δισκία pos ή ινσουλίνη13. Η ινσουλίνη, επειδή δεν διέρχεται τον πλακούντα, αποτελεί την κατ’ εξοχήν θεραπευτική προσέγγιση όταν δεν επιτυγχάνονται οι θεραπευτικοί γλυκαιμικοί στόχοι ή/και εμφανίζονται σημεία μακροσωμίας στο U/S. Η δόση της ινσουλίνης καθορίζεται σε 0,7-1,0/Kg ημερησίως. Σε περίπτωση που είναι αυξημένα τόσο τα πρωινά όσο και τα μεταγευματικά σάκχαρα, το σύστημα χορήγησης πολλαπλών ενέσεων βασικής και γευματικών ινσουλινών, μπορεί να χρησιμοποιηθεί. Έχουν χρησιμοποιηθεί με ασφάλεια από τα ανάλογα της ινσουλίνης η insulin lispro και insulin aspart. Ως γνωστόν, η ινσουλίνη lispro έχει ταχυτέρη δράση από την ινσουλίνη Regular και μπορεί να βελτιώσει πιο εύκολα τα μεταγευματικά σάκχαρα. Όσον αφορά τα βραδείας δράσης ανάλογα ινσουλίνης, για την glargine δεν υπάρχει προοπτική τυχαιοποιημένη μελέτη για την χρήση της στον ΣΔΚ. Η detemir έλαβε άδεια από τον ΕΜΑ (European Medicines Agency) Φεβρουάριο 2012 (Πίνακας 5).
Πίνακας 5. Τρόπος δράσης των συχνότερα χρησιμοποιημένων ινσουλινών
Η χρήση αντιδιαβητικών δισκίων (Γλιβενκλαμίδη και Μετφορμίνη) έχει χρησιμοποιηθεί στην διάρκεια της εγκυμοσύνης. Εντούτοις, η ΑDA (Αμερικάνική Διαβητολογική Εταιρεία) στις κατευθυντήριες οδηγίες του 2016 προτείνει να μη χρησιμοποιείται η γλιβενκλαμίδη (γλιμπουρίδη στις ΗΠΑ). Έχει δειχθεί ότι η γλιβενκλαμίδη δεν διέρχεται τον πλακούντα ακόμη και σε εκατονταπλάσιες συγκεντρώσεις από τις χορηγούμενες θεραπευτικές δόσεις. Διάφορες μελέτες παρατήρησης χορήγησης αντιδιαβητικών δισκίων έδειξαν ενθαρρυντικά αποτελέσματα όσον αφορά την γλυκαιμική ρύθμιση γλιβενκλαμίδης και την μείωση της περιγεννητικής θνησιμότητας14,15. Η σύσταση για μη χρησιμοποίησή της ερμηνεύεται από το ότι παρατηρείται αυξημένος καταβολισμός του φαρμάκου στη κύηση με αποτέλεσμα να χρειάζεται διπλασιασμός της δόσης. Επιπλέον, νεότερες εργαστηριακές τεχνικές έδειξαν ότι η γλιβενκλαμίδη ανιχνεύτηκε στο αίμα του ομφάλιου λώρου του νεογνού σε ποσοστό 70% της μητρικής συγκέντρωσης. Η μετφορμίνη χρησιμοποιήθηκε αρχικά σε γυναίκες με ιστορικό ΣΔΚ και στις γυναίκες με σύνδρομο πολυκυστικών ωοθηκών. Στην πρώτη κατηγορία των γυναικών συνεχίζεται η χορήγηση μετφορμίνης κατά την διάρκεια της κύησης και προστίθεται ινσουλίνη, εάν κριθεί αναγκαίο. Στις γυναίκες με σύνδρομο πολυκυστικών ωοθηκών, η μετφορμίνη συνεχίζει να χορηγείται στο πρώτο τρίμηνο διότι ίσως να προλαμβάνει την αποβολή του κυήματος κατά το πρώτο τρίμηνο της κύησης17. Υπάρχουν πολλές μελέτες που έδειξαν παρόμοια αποτελέσματα καλής έκβασης της κύησης συγκρινόμενα με αυτά με την χορήγηση ινσουλίνης18,19. Σύμφωνα βέβαια με τις οδηγίες της ADA του 2016 οι ασθενείς πρέπει να ενημερώνονται ότι η μετφορμίνη διέρχεται τον πλακούντα και ότι δεν υπάρχουν μακροχρόνιες μελέτες που θα μπορούσαν να δείξουν αν υπάρχει θετική, ουδέτερη ή αρνητική επίδραση της μετφορμίνης στους απογόνους.
Τοκετός
Οι γυναίκες με ΣΔΚ δεν αποτελούν ένδειξη για καισαρική τομή. Κατά την διάρκεια του τοκετού επιδιώκονται επίπεδα γλυκόζης μεταξύ 80-125mg/dl. Οι γυναίκες που κατά την διάρκεια της κύησης θεραπεύονται με δίαιτα ή με ινσουλίνη σε δόση <0.5 /Kg δεν θα χρειασθούν ινσουλίνη κατά την διάρκεια του τοκετού και βέβαια μετά από αυτόν. Η παραμονή τους στο μαιευτήριο δεν διαφέρει από τον γενικό πληθυσμό.
Υπάρχουν Απώτερες Επιπτώσεις του Σακχαρώδη Διαβήτη της Κύησης στους Απογόνους;
Η προδιάθεση εμφάνισης διαταραχής στην ανοχή της γλυκόζης σε κάποια στιγμή της ζωής τους ίσως αφορά κυρίως τα παιδιά που κατά την εμβρυική ζωή παρουσίασαν υπερινσουλινισμό. Την σημασία του ενδομητρίου υπεργλυκαιμικού περιβάλλοντος στην τροποποίηση του φαινοτύπου του ατόμου έρχεται να ενισχύσει η προοπτική μελέτη των Pima Indians. Τα παιδιά μητέρων με ΣΔΚ εμφάνισαν κατά την εφηβεία αυξημένο ποσοστό παχυσαρκίας και διαταραχή ανοχής γλυκόζης συγκρινόμενα με παιδιά φυσιολογικών μητέρων. Επίσης παρουσίασαν ως ομάδα αυξημένη συστολική και αρτηριακή πίεση.
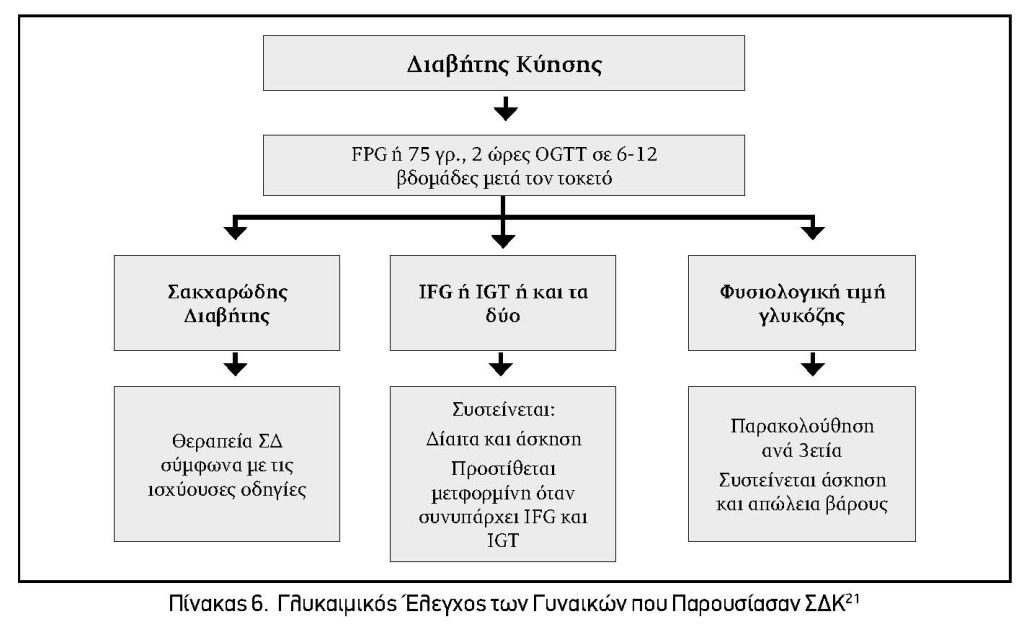
Πότε και Πως Πρέπει να Ελέγχονται οι Γυναίκες που Παρουσίασαν Σακχαρώδη Διαβήτη της Κύησης;
Στις γυναίκες με ΣΔΚ με το πέρας του τοκετού ομαλοποιείται η διαταραχή του μεταβολισμού των υδατανθράκων που παρουσιάστηκε κατά την διάρκεια της κύησης. Οι γυναίκες όμως αυτές παρουσιάζουν αυξημένο κίνδυνο εμφάνισης ΣΔ2 στην μετέπειτα ζωή τους σε ποσοστό 50% σύμφωνα με κάποιες μελέτες20. Παρουσιάζουν επίσης και αυξημένο καρδιαγγειακό κίνδυνο. Ως εκ τούτου, απαιτείται η συστηματική παρακολούθηση αυτών των γυναικών μετά τον τοκετό (Πίνακας 6).
ΒΙΒΛΙΟΓΡΑΦΙΑ
- Metzger BE, Lowe LP, Dyer AR, et al.;HAPO Study Cooperative Research Group. Hyperglycemia and adverse pregnancy outcomes. N Engl J Med 2008; 358: 1991–2002.
- Duran A., Senz S, Torrejn MJ., Bordi E., del Valle L., Galindo M., et all. Introduction of IADPSG Criteria for the Screening and Diagnosis of Gestational Diabetes Melitus Results in Improved Pregnancy Outcomes at a Lower Cost in a Large Cohort of Pregnant WomenQ The St. Carlos Gestational Diabetes Study. Diabetes Care 2014, 37: 2442-2450.
- Yogev Y, Xenakis EM, Langer O. The association between preeclampsia and the severity of gestational diabetes: the impact of glycemic control. Am J Obstet Gynecol 2004; 191: 1655–1660.
- Metzger BE, Lowe LP, Dyer AR, Trimble ER, Chaovarindr U, Coustan DR, et al. Hyperglycemia and adverse pregnancy outcomes. HAPO Study Cooperative Research Group. N Engl J Med 2008; 358: 1991–2002.
- Anastasiou E., Vasileiou V., Athanasiadou A., Stavrianos C., Saltiki K., Alevisaki M. Phenotypic and metabolic characteristics of women with isolated hyperglycemia in pregnancy –Is the time- point important? Diabetes Res Clin Pract 2010, 90: 333-338.
- ADA Clinical Practice recommendation Gestational Diabetes Mellitus, Diabetes Care 2016, 39 (suppl. 1): S18-19 and S94-98.
- Coustan DR, Nelson C, Carpenter MW, Carr SR, Rotondo L, Widness JA. Maternal age and screening for gestational diabetes: a population-based study. Obstet Gynecol 1989; 73: 557–561.
- Crowther CA, Hiller JE, Moss JR, McPhee AJ, Jeffries WS, Robinson JS. Effect of treatment of gestational diabetes mellitus on pregnancy outcomes. Australian Carbohydrate Intolerance Study in Pregnant Women (ACHOIS) Trial Group. N Engl J Med 2005; 352: 2477–2486.
- De Veciana M, Major CA, Morgan MA, Asrat T, Toohey JS, Lien JM, et al. Postprandial versus preprandial blood glucose monitoring in women with gestational diabetes mellitus requiring insulin therapy. N Engl J Med 1995; 333: 1237–1241.
- Weisz B, Shrim A, Homko CJ, Schiff E, Epstein GS, Sivan E. One hour versus two hours postprandial glucose measurement in gestational diabetes: a prospective study. J Perinatol 2005; 25: 241–244.
- Louie JC, Markovic TP, Perera N, Foote D, Petocz P, Ross GP, et al. A randomized controlled trial investigating the effects of a low-glycemic index diet on pregnancy outcomes in gestational diabetes mellitus. Diabetes Care 2011; 34: 2341–2346.
- American College of Obstetrician and Gynecologists number 137 August 2013
- Bung P, Bung C, Artal R, Khodiguian N, Fallenstein F, Spatling L. Therapeutic exercise for insulin-requiring gestational diabetics: effects on the fetus–results of a randomized prospective longitudinal study. J Perinat Med 1993; 21: 125–37.mburide and insulin in women with gestational diabetes mellitus. N Engl J Med 2000; 343: 1134–1138.
- Lain KY, Garabedian MJ, Daftary A, Jeyabalan A. Neonatal adiposity following maternal treatment of gestational diabetes with glyburide compared with insulin. Am J Obstet Gynecol 2009; 200: 501 e1–e6.
- Moses RG, Barker M, Winter M, Petocz P, Brand-Miller JC. Can a low-glycemic index diet reduce the need for insulin in gestational diabetes mellitus? A randomized trial. Diabetes Care 2009; 32: 996–1000.
- De Leo V, Musacchio MC, Piomboni P, Di Sabatino A, Morgante G. The administration of metformin during pregnancy reduces polycystic ovary syndrome related gestational complications. Eur J Obstet Gynecol Reprod Biol 2011; 157: 63–66.
- Rowan JA, Hague WM, Gao W, Battin MR, Moore MP. Metformin versus insulin for the treatment of gestational diabetes. MiG Trial Investigators [published erratum appears in N Engl J Med 2008; 359: 106]. N Engl J Med 2008; 358: 2003–2015.
- Moore LE, Clokey D, Rappaport VJ, Curet LB. Metformin compared with glyburide in gestational diabetes: a randomized controlled trial. Obstet Gynecol 2010; 115: 55–59.
- Screening and diagnosis of gestational diabetes mellitus. Committee Opinion No. 504. American College of Obstetricians and Gynecologists. Obstet Gynecol 2011; 118: 751–753.
- COG Committee Opinion No. 435. American College of Obstetricians and Gynecologists. Obstet Gynecol 2009; 113: 1419–1421.






Άφησε σχόλιο